Les diurétiques sont parmi les médicaments les plus prescrits au monde, surtout pour traiter l’hypertension, l’insuffisance cardiaque ou l’œdème. Mais derrière leur efficacité se cache un risque souvent sous-estimé : les déséquilibres électrolytiques et les interactions dangereuses avec d’autres médicaments. Ces effets ne sont pas des accidents rares. Ils sont fréquents, parfois mortels, et pourtant, trop souvent ignorés jusqu’à ce qu’il soit trop tard.
Comment les diurétiques modifient les électrolytes
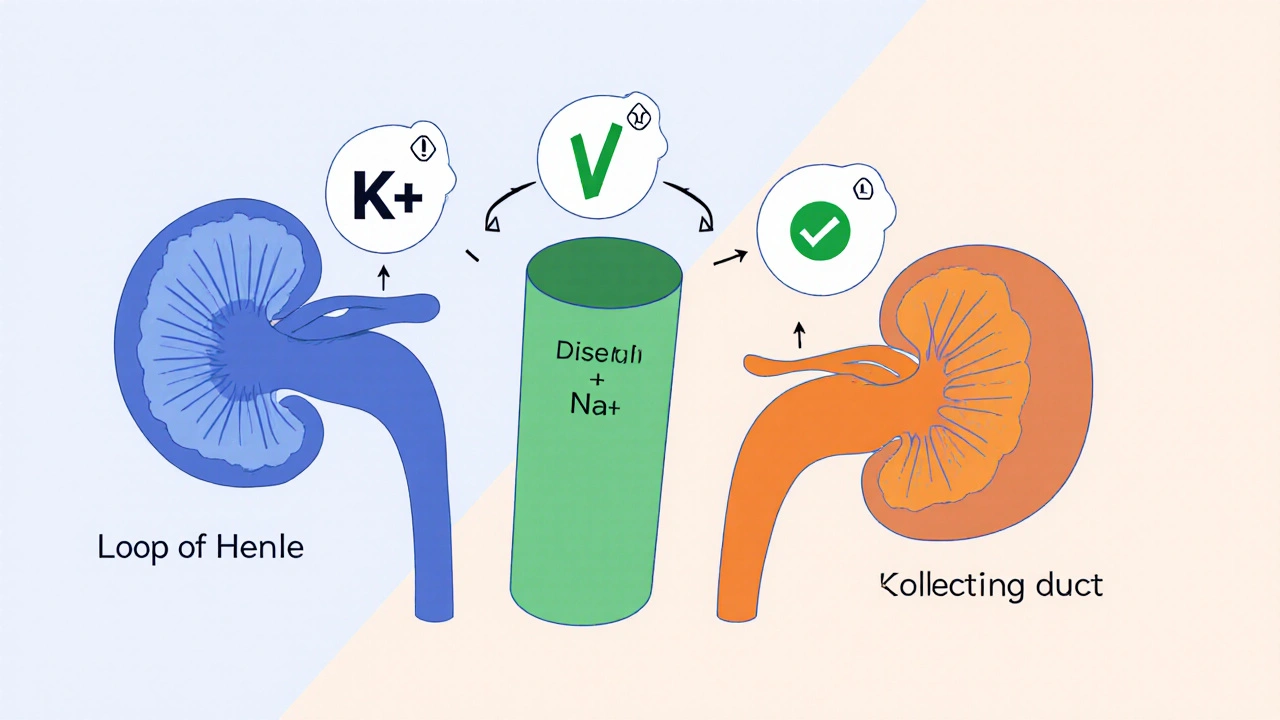
Tous les diurétiques agissent sur les reins, mais pas au même endroit. C’est cette précision qui détermine quel électrolyte va baisser - ou monter - et à quel point.
Les diurétiques de l’anse, comme la furosémide, bloquent la réabsorption du sodium, du potassium et du chlore dans une partie du rein appelée l’anse de Henle. Résultat : ils éliminent beaucoup d’eau et de sel. Mais en même temps, ils font perdre du potassium. C’est pourquoi l’hypokaliémie (taux de potassium trop bas) est courante. Une étude de 2013 a montré que les patients sous furosémide avaient plus de deux fois et demie le risque d’avoir un potassium inférieur à 3,5 mmol/L. Ce n’est pas anodin : un potassium trop bas peut provoquer des arythmies, des crampes, voire un arrêt cardiaque.
Les thiazides, comme l’hydrochlorothiazide, agissent plus loin dans le rein. Ils sont moins puissants, mais plus longs. Leur effet principal ? Réduire le sodium. Mais en bloquant la réabsorption du sodium, ils empêchent aussi les reins de diluer correctement l’urine. Cela fait monter la concentration de sodium dans le sang… ou plutôt, ça le fait baisser. Oui, c’est contre-intuitif : les thiazides causent souvent de l’hyponatrémie (sodium trop bas). Ce risque est particulièrement élevé chez les personnes âgées, surtout les femmes. Une étude a révélé que les patients sous thiazide avaient plus de trois fois plus de risque d’avoir un sodium inférieur à 135 mmol/L.
Les diurétiques épargneurs de potassium, comme le spironolactone ou l’amiloride, fonctionnent différemment. Ils bloquent l’aldostérone, une hormone qui pousse les reins à retenir le sodium et à éliminer le potassium. En bloquant cette hormone, ils font retenir le potassium - ce qui est bon… jusqu’à ce que ce soit trop. Le spironolactone peut faire monter le potassium de 0,5 à 1,0 mmol/L en moyenne. Et si le patient a déjà une insuffisance rénale ou prend un inhibiteur de l’ECA, le potassium peut exploser à plus de 6,0 mmol/L. C’est une urgence médicale : un potassium aussi élevé peut arrêter le cœur en quelques heures.
Les interactions médicamenteuses les plus dangereuses
Les diurétiques ne sont jamais pris seuls. Ils croisent souvent d’autres médicaments - et certains de ces croisements sont des pièges mortels.
La combinaison la plus redoutée ? Spironolactone + inhibiteur de l’ECA + NSAID. C’est le « trio du désastre ». L’inhibiteur de l’ECA (comme le lisinopril) réduit déjà la filtration rénale et diminue l’élimination du potassium. Le spironolactone le retient encore plus. Et si vous ajoutez un anti-inflammatoire comme l’ibuprofène, vous diminuez le flux sanguin rénal. Résultat ? Le potassium monte en flèche. Une méta-analyse de 12 345 patients a montré que cette association augmentait le potassium de 1,2 mmol/L - presque deux fois plus que si on prenait un seul de ces médicaments.
Autre piège : les antibiotiques. Le triméthoprime-sulfaméthoxazole (Bactrim) ressemble étrangement au spironolactone : il bloque aussi la sécrétion de potassium dans les reins. Un patient âgé sous spironolactone 50 mg par jour qui prend du Bactrim pour une infection urinaire peut voir son potassium passer de 4,5 à 6,8 mmol/L en trois jours. Ce scénario est rapporté régulièrement sur les forums médicaux. Il est si courant qu’il est devenu un exemple classique dans les cours de médecine - et pourtant, il continue d’arriver.
Les NSAID (anti-inflammatoires non stéroïdiens) réduisent l’efficacité des diurétiques de l’anse de 30 à 50 %. Pourquoi ? Parce qu’ils bloquent les prostaglandines, des molécules essentielles pour maintenir le flux sanguin dans les reins. Sans elles, le rein ne répond plus au diurétique. Le patient continue de prendre sa furosémide, mais ne fait plus d’urine. L’œdème persiste, et le médecin augmente la dose… ce qui augmente encore le risque d’insuffisance rénale.
En revanche, certaines combinaisons sont intelligentes. Les SGLT2 inhibiteurs comme le dapagliflozin, initialement prescrits pour le diabète, agissent comme des « amplificateurs » de diurétiques. Ils réduisent la réabsorption du glucose et du sodium dans les premiers reins, ce qui laisse plus de sodium pour que la furosémide agisse plus efficacement. Une étude a montré que l’effet de la furosémide augmentait de 36 % quand on l’associait au dapagliflozin. C’est pourquoi les nouvelles recommandations américaines et européennes recommandent désormais d’associer ces deux médicaments chez les patients atteints d’insuffisance cardiaque.
La résistance aux diurétiques : quand ça ne marche plus
Vous avez prescrit de la furosémide à un patient avec une insuffisance cardiaque. Au début, il perd 2 kg en 48 heures. Puis, après 5 jours, plus rien. Il est toujours enflé. C’est la résistance aux diurétiques.
Le corps ne se laisse pas faire. Quand vous bloquez le sodium dans une partie du rein, les autres parties se compensent. Dans les 72 heures, les cellules du tubule distal augmentent leur activité de réabsorption du sodium de 40 %. C’est ce qu’on appelle le « phénomène de freinage ». La solution ? Ne pas augmenter la dose, mais ajouter un deuxième diurétique qui agit ailleurs.
La combinaison la plus efficace : furosémide + métozolamide (un thiazide). Une étude appelée DOSE a montré que cette association permettait à 68 % des patients d’éliminer suffisamment de liquide, contre seulement 32 % avec la furosémide seule. Mais attention : cette combinaison est une arme à double tranchant. Elle augmente le risque d’insuffisance rénale aiguë de 22 % et d’hyponatrémie sévère de 15 %. C’est pourquoi elle ne doit être utilisée que dans des cas graves, sous surveillance étroite.
Comment surveiller et éviter les crises
Il n’y a pas de diurétique sans surveillance. Pas de médicament sans suivi. Voici ce qu’il faut faire :
- Contrôler les électrolytes dans les 3 à 7 jours après le début du traitement.
- Renouveler les analyses tous les 1 à 3 mois si tout va bien.
- Si vous changez la dose ou ajoutez un autre médicament, recontrôlez en 48 heures.
- En cas de spironolactone, vérifiez le potassium une semaine après le début - c’est une exigence de l’Agence européenne des médicaments.
- Ne jamais prescrire de thiazide à une personne âgée sans commencer à 12,5 mg (et non 25 mg).
Les infirmières à l’hôpital Johns Hopkins ont réduit les cas d’hyponatrémie de 37 % et d’hyperkaliémie de 29 % en mettant en place des protocoles automatiques : dès qu’un diurétique est prescrit, le système demande automatiquement une analyse de sang dans les 72 heures. C’est une simple règle, mais elle sauve des vies.
Les nouvelles avancées et l’avenir
En janvier 2024, une nouvelle association a été approuvée aux États-Unis : furosémide 40 mg + spironolactone 25 mg (Diurex-Combo). Ce comprimé unique a été conçu pour combiner l’effet diurétique fort avec la protection du potassium. Dans une étude, cette combinaison a réduit les réhospitalisations pour insuffisance cardiaque de 22 % et les urgences liées aux électrolytes de moitié.
À l’horizon 2025-2030, les algorithmes d’intelligence artificielle pourraient prédire la dose optimale de diurétique pour chaque patient, en se basant sur son âge, son poids, ses reins, ses médicaments et ses électrolytes. Une étude pilote à la clinique Mayo a montré que ces systèmes pourraient réduire les crises électrolytiques de 40 %.
Le futur n’est pas dans les diurétiques plus puissants, mais dans les combinaisons plus intelligentes. Et dans la surveillance qui ne laisse rien passer.
Quels sont les signes d’une hypokaliémie causée par un diurétique ?
L’hypokaliémie se manifeste par des crampes musculaires, une faiblesse, des palpitations, des constipations, et parfois des arythmies cardiaques. Dans les cas graves, elle peut provoquer une paralysie musculaire ou un arrêt cardiaque. Si vous prenez un diurétique et que vous ressentez ces symptômes, consultez immédiatement un médecin.
Pourquoi les diurétiques thiazides causent-ils de l’hyponatrémie chez les personnes âgées ?
Les thiazides réduisent la capacité des reins à diluer l’urine. Chez les personnes âgées, cette fonction est déjà affaiblie. Leur corps retient plus d’eau que de sodium, ce qui dilue le sodium dans le sang. Ce risque est plus élevé chez les femmes âgées, surtout si elles boivent beaucoup d’eau ou prennent d’autres médicaments comme les antidépresseurs.
Est-ce que je peux prendre de l’ibuprofène si je suis sous diurétique ?
Non, ou très rarement. Les anti-inflammatoires comme l’ibuprofène réduisent l’efficacité des diurétiques de 30 à 50 % et augmentent le risque d’insuffisance rénale aiguë. Si vous avez mal, privilégiez le paracétamol. Si vous devez absolument prendre un anti-inflammatoire, demandez l’avis de votre médecin et surveillez votre fonction rénale.
Le spironolactone peut-il provoquer une hyperkaliémie même sans autre médicament ?
Oui. Le spironolactone augmente naturellement le potassium de 0,5 à 1,0 mmol/L. Ce risque est plus élevé si vous avez une insuffisance rénale, du diabète, ou si vous consommez beaucoup d’aliments riches en potassium (bananes, tomates, légumes secs). Même sans autre médicament, une surveillance régulière du potassium est obligatoire.
Quand faut-il associer deux diurétiques ?
On associe deux diurétiques quand un seul ne suffit plus - par exemple, en cas d’œdème résistant, d’insuffisance cardiaque sévère ou d’ascite cirrhotique. La combinaison la plus courante est furosémide + métozolamide. Mais cette association est puissante et risquée : elle exige une surveillance stricte des électrolytes et de la fonction rénale. Elle ne doit jamais être prescrite en première intention.
Les nouveaux diurétiques comme les SGLT2 inhibiteurs remplacent-ils les diurétiques classiques ?
Non, ils les complètent. Les SGLT2 inhibiteurs (dapagliflozin, empagliflozin) ne sont pas des diurétiques classiques, mais ils ont un effet diurétique modéré. Leur grand avantage : ils réduisent les risques cardiovasculaires et rénaux. Ils sont maintenant recommandés en association avec les diurétiques de l’anse pour les patients atteints d’insuffisance cardiaque. Ils permettent de réduire la dose de diurétique classique, ce qui diminue les déséquilibres électrolytiques.
Thomas Sarrasin
18 11 25 / 17:33Je trouve ça incroyable comment un truc aussi courant que les diurétiques peut devenir une bombe à retardement si on oublie de surveiller les électrolytes. J’ai vu un patient passer de 4,2 à 6,9 en 72h juste parce qu’on a ajouté du spiro sans contrôle. Le pire, c’est que personne ne checkait avant.
Le protocole de Johns Hopkins devrait être obligatoire partout. C’est pas compliqué : prescrit = sang dans 72h. Point.
Arnaud HUMBERT
19 11 25 / 09:40Très bon résumé, merci pour ce post clair. J’ajouterais juste que les patients âgés, surtout les femmes, ont souvent une hydratation excessive sans le savoir - boire 3L d’eau par jour en pensant que c’est bon pour les reins, c’est une catastrophe avec les thiazides.
Je leur dis toujours : ‘Si tu n’as pas soif, arrête de boire.’ Simple, mais efficace.
Jean-françois Ruellou
20 11 25 / 06:59Arrêtez de prescrire du spiro comme si c’était de la vitamine C. C’est un poison lent si tu l’associes à un inhibiteur d’ECA et un NSAID. C’est pas une combinaison, c’est un suicide médical organisé.
Je vois ça tous les mois en service. Les jeunes médecins pensent que ‘ça marche bien’ sans vérifier le potassium. Non. Ça tue. Et vous, vous continuez à signer les ordonnances comme si c’était un jeu de société.
La médecine n’est pas un jeu. C’est une responsabilité. Et si vous ne savez pas gérer les diurétiques, arrêtez de les prescrire.
Emmanuelle Svartz
21 11 25 / 15:31Je comprends rien à tout ça. Trop de mots. Pourquoi on prend pas juste une pilule qui fait pipi sans que ça foire ?
Parce que c’est trop compliqué. Et les médecins adorent compliquer les choses.
Gerd Leonhard
21 11 25 / 18:49Diurétiques ? C’est du passé. L’avenir ? AI. Algo. Data.
Le corps est un système. Et les médecins ? Des techniciens du XXe siècle. 🚀
On va bientôt avoir des patchs qui ajustent le potassium en temps réel. Tu vas sentir ton cœur battre… et ton téléphone te dire : ‘T’es bon.’
La médecine va devenir une expérience. Pas un traitement. 💫
Margaux Bontek
23 11 25 / 15:26Je suis infirmière en EHPAD, et je peux dire que ce post sauvera des vies. On a eu une résidente qui a failli mourir à cause d’un Bactrim + spiro. On l’a vue passer de 4,8 à 6,7 en 48h.
On a mis en place une checklist avec les pharmaciens : tout patient sur spiro, on vérifie les antibiotiques avant de les donner. Simple. Mais ça change tout.
Et oui, les femmes âgées, c’est les plus vulnérables. Elles ne disent rien. Elles ont peur. On doit les protéger. Merci pour ce rappel.
Isabelle B
24 11 25 / 12:22Encore un post de médecin qui veut nous faire peur avec des chiffres pour justifier que la médecine française est trop laxiste. Chez nous, on n’a pas ce problème. On ne donne pas de spiro à tout le monde. On n’injecte pas de chimie comme si c’était du café.
On a des solutions naturelles. L’ortie, le pissenlit. On n’a pas besoin de ces cocktails mortels. La France a perdu le sens du bon sens.
Francine Alianna
26 11 25 / 04:33J’ai un patient de 78 ans qui prend de la furosémide depuis 10 ans. Il ne fait plus d’urine depuis 3 semaines. On a augmenté la dose 3 fois. Rien.
Je me suis souvenu de ce post et j’ai ajouté du métozolamide. 48h plus tard, il a perdu 3,2 kg. Il m’a dit : ‘Je respire enfin.’
Je n’aurais jamais osé sans cette info. Merci. J’ai appris quelque chose aujourd’hui. Et je vais le dire à tout mon équipe.
Catherine dilbert
27 11 25 / 04:37Je suis patiente avec une insuffisance cardiaque. J’ai pris du spiro pendant 2 ans. J’ai eu une hyperkaliémie à 5,9. J’ai failli mourir.
Depuis, je mange moins de bananes. Je vérifie mon potassium chaque mois. Je dis non aux ibuprofènes. Et je suis vivante.
Si vous êtes sur un diurétique : écoutez ce post. Votre vie en dépend. 💪❤️
Nd Diop
29 11 25 / 04:11En Afrique, on n’a pas toujours les analyses. Mais on sait quand quelqu’un est en trouble : il ne marche plus, il a des crampes, il respire mal.
On dit : ‘Tu as pris un diurétique ? Alors tu bois une eau salée. Pas trop. Juste un peu. Et tu viens nous voir.’
La médecine n’est pas seulement dans les labos. Elle est aussi dans les mains qui tiennent les gens.
Merci pour ce partage. C’est précieux même ici.
Lou Bowers
30 11 25 / 18:37Je suis médecin, et j’ai lu ce post en entier… en pleurant. J’ai prescrit un thiazide à une vieille dame de 89 ans… à 25 mg. Elle est entrée en hyponatrémie sévère. Elle a eu des convulsions. Elle s’en est sortie, mais…
Je n’ai jamais oublié. Je ne prescris plus jamais 25 mg. Jamais. J’ai mis un rappel dans mon logiciel. Et je parle à chaque patient. Je leur dis : ‘Vous n’êtes pas un nombre. Vous êtes une personne.’
Je vous remercie. Ce post m’a rappelé pourquoi je fais ce métier.
Marc Heijerman
1 12 25 / 12:27Wesh les gars j’ai lu ce truc en 5 min et j’ai tout compris même si j’ai pas fait medecine 😎
Le spiro + ibupro = mort assurée. Le trio du désastre c’est le nom d’un film de zombie mais là c’est la vraie vie 😱
Et les SGLT2 ? C’est le nouveau truc de ouf genre le iPhone 16 des diurétiques 😏
Et merci à l’auteur j’ai appris plein de trucs en 10 min… alors que j’ai perdu 2h sur TikTok ce matin 🤡