Vérificateur de risque SJS/TEN pour médicaments
Ce vérificateur vous aide à identifier si un médicament est associé au syndrome de Stevens-Johnson (SJS) ou à la nécrolyse épidermique toxique (TEN). Ces réactions cutanées graves peuvent être déclenchées par plus d'une centaine de médicaments, mais certains sont particulièrement dangereux. Si vous prenez un médicament à risque, consultez toujours votre médecin avant tout changement.
Le syndrome de Stevens-Johnson (SJS) et la nécrolyse épidermique toxique (TEN) sont deux réactions cutanées extrêmement graves, souvent déclenchées par un médicament. Elles ne sont pas rares dans l’absolu - environ 1 à 2 cas pour un million de personnes par an - mais quand elles surviennent, elles changent tout. La peau, qui protège notre corps, devient une source de danger. Les muqueuses se détruisent. Les lésions s’étendent comme un feu. Et chaque heure compte.
Comment ça commence ?
Il n’y a pas de début doux. La plupart des patients décrivent d’abord une fièvre, une fatigue intense, des douleurs dans la gorge ou les yeux. Cela ressemble à une grippe. Puis, en 24 à 72 heures, la peau réagit. Une éruption rouge ou violacée apparaît, souvent sur le visage, le thorax ou les plis des membres. Elle devient douloureuse. Des cloques se forment. Et elles ne ressemblent à aucune éruption bénigne que vous avez déjà vue. Elles fusionnent. La peau se détache, comme du papier brûlé. Dans les cas les plus sévères, des zones entières du corps se décollent - parfois plus de 30 % de la surface cutanée.
Les muqueuses ne sont pas épargnées. Les yeux deviennent rouges, brûlants, avec des ulcères. La bouche ne peut plus s’ouvrir. La gorge est si douloureuse qu’on ne peut plus avaler. Les organes génitaux, l’anus, même les voies respiratoires peuvent être touchés. C’est une urgence médicale absolue. Si vous ou un proche développez ce type de symptôme après avoir pris un médicament, même si cela semble « juste une éruption », allez directement aux urgences. Ne patientez pas. Ne prenez pas de photo sur votre téléphone pour demander un avis en ligne. Allez à l’hôpital.
Quels médicaments sont en cause ?
Plus d’une centaine de médicaments ont été liés au SJS/TEN, mais certains sont clairement plus dangereux. Les plus fréquents sont :
- Allopurinol (pour la goutte)
- Lamotrigine (anticonvulsivant, aussi utilisé pour les troubles bipolaires)
- Carbamazépine et phénytoïne (antiepileptiques)
- Nevirapine (antirétroviral)
- Sulfaméthoxazole (antibiotique, souvent en association avec le triméthoprime)
- oxicam (comme le piroxicam ou le méloxicam - anti-inflammatoires)
- Phénobarbital (sédatif)
Il ne s’agit pas de dire « évitez ces médicaments ». Beaucoup sont vitaux. Mais il faut les prendre avec précaution. Le risque est plus élevé lors de la première prise, ou si la dose augmente trop vite. Par exemple, pour la lamotrigine, les médecins recommandent de démarrer à très faible dose et d’augmenter très lentement. Si vous arrêtez ce médicament pendant quelques jours, puis le reprenez à la dose habituelle, le risque de réaction augmente aussi.
Et il y a un piège : les médicaments de la même famille peuvent déclencher une réaction croisée. Si vous avez eu un SJS avec la carbamazépine, vous ne devrez jamais prendre un autre anticonvulsivant de la même classe - ni même certaines pénicillines ou sulfamides. C’est une règle absolue. Même après des années sans réaction, une nouvelle exposition peut être fatale.
Qui est à risque ?
Le SJS/TEN peut toucher n’importe qui. Mais certains facteurs augmentent le risque :
- Avoir déjà eu un SJS ou une réaction cutanée grave avec un médicament
- Être porteur d’un gène spécifique (comme HLA-B*15:02, très fréquent chez les Asiatiques du Sud-Est)
- Avoir un système immunitaire affaibli (VIH, chimiothérapie)
- Prendre plusieurs médicaments à risque en même temps (ex. : lamotrigine + valproate)
- Être enfant ou adolescent (le SJS est plus fréquent chez les jeunes)
Il n’y a pas de test de dépistage universel. Mais si vous avez un antécédent familial de SJS, ou si vous êtes d’origine asiatique et que votre médecin vous prescrit un anticonvulsivant, il peut envisager un test génétique avant de commencer le traitement. Cela peut sauver une vie.
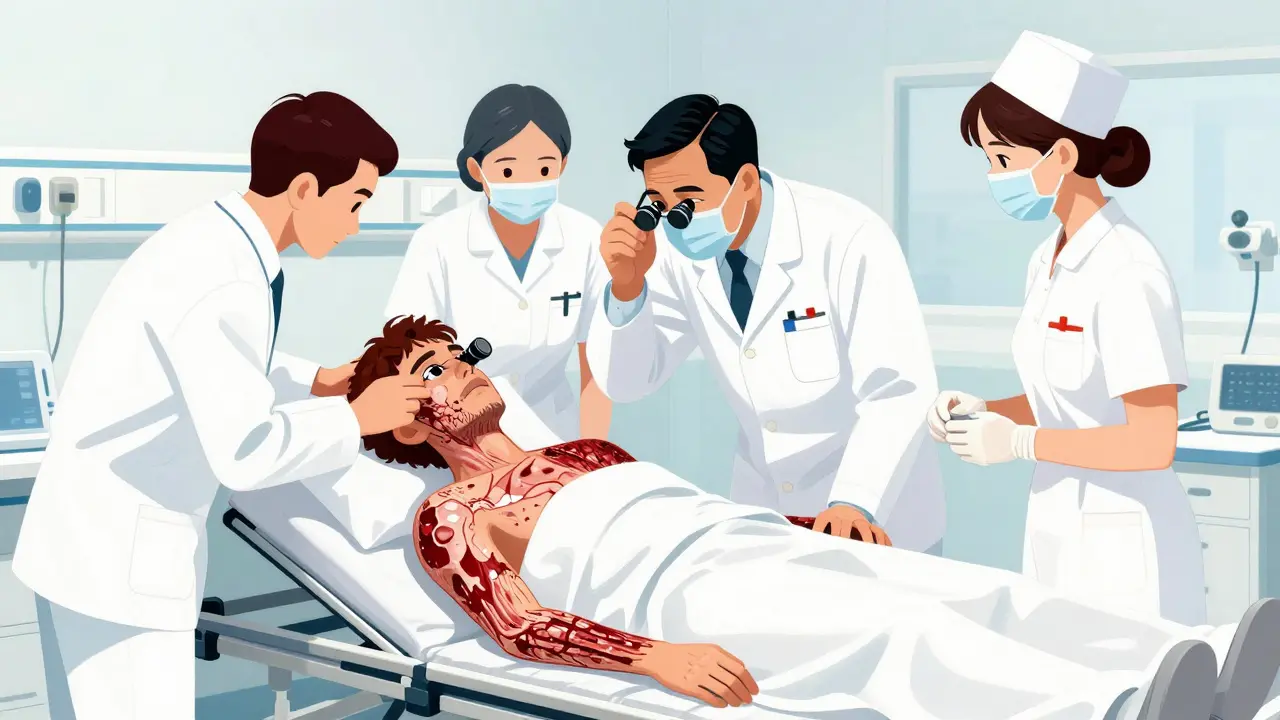
Comment est-ce diagnostiqué ?
Il n’y a pas de sang à analyser pour confirmer. Le diagnostic repose sur :
- Les symptômes (éruption, cloques, atteinte muqueuse)
- Le timing (apparition 1 à 8 semaines après le début du médicament)
- Un prélèvement de peau (biopsie)
La biopsie montre une mort des cellules de l’épiderme - la couche externe de la peau - sans inflammation importante. C’est ce qui distingue le SJS/TEN d’une allergie classique. C’est une destruction massive, presque mécanique, des cellules cutanées.
La sévérité est mesurée en pourcentage de peau détachée :
- SJS : moins de 10 %
- TEN : plus de 30 %
- SJS/TEN en chevauchement : entre 10 et 30 %
Plus la surface est grande, plus le risque de décès augmente.
Que fait-on à l’hôpital ?
Le traitement commence par une chose simple, mais cruciale : arrêter immédiatement le médicament responsable. Même si vous avez peur de ne plus être traité, même si vous pensez que c’est « juste une éruption » - arrêtez-le. Ensuite, vous êtes hospitalisé, souvent en réanimation ou en unité de brûlés. Pourquoi ? Parce que votre peau ne protège plus rien. Vous perdez de l’eau, des électrolytes, des protéines. Vous êtes vulnérable aux infections comme un brûlé.
Le soin est multidisciplinaire :
- Des infirmières spécialisées en soins de plaies nettoient et protègent vos lésions
- Des ophtalmologues examinent vos yeux tous les jours - les lésions oculaires peuvent mener à la cécité
- Des dermatologues surveillent l’évolution
- Des nutritionnistes assurent que vous recevez assez de calories, même si vous ne pouvez pas manger
- Des antibiotiques sont donnés si une infection apparaît
Il n’existe pas de traitement miracle. Les immunoglobulines, les corticoïdes, les inhibiteurs de TNF - tout a été essayé. Aucun n’a prouvé de bénéfice clair et constant. Ce qui sauve, c’est le soin de support : hydratation, prévention des infections, gestion de la douleur, protection des muqueuses. Le temps de guérison est long - des semaines, parfois des mois.

Les séquelles sont souvent durables
Si vous survivez, vous n’êtes pas hors de danger. Les complications à long terme sont fréquentes et parfois invalidantes :
- Problèmes oculaires : sécheresse chronique, cicatrices de la cornée, symblépharon (collage des paupières à la surface de l’œil), perte de vision, voire cécité - jusqu’à 50 % des survivants en développent
- Problèmes buccaux : douleurs, sécheresse, caries, perte de gencives
- Problèmes génitaux : sténoses vaginales chez les femmes, phimose chez les hommes
- Problèmes cutanés : cicatrices, perte de pigmentation, perte de cheveux, ongles déformés ou absents
- Problèmes digestifs : rétrécissements de l’œsophage, nécessitant des dilatations répétées
Ces séquelles ne disparaissent pas. Elles nécessitent un suivi à vie. Une personne qui a eu un SJS doit consulter un ophtalmologiste au moins une fois par an, même si elle ne ressent rien. Les lésions oculaires progressent souvent silencieusement.
Comment éviter ça ?
Le SJS/TEN est rare. Mais il est évitable. Voici ce que vous pouvez faire :
- Si vous prenez un médicament à risque (lamotrigine, allopurinol, etc.), ne changez pas la dose vous-même. Suivez strictement le protocole d’augmentation
- Si une éruption apparaît dans les 8 premières semaines de traitement, contactez immédiatement votre médecin - même si elle semble légère
- Ne recommencez jamais un médicament qui vous a déjà causé une éruption grave
- Si vous avez eu un SJS, informez tous vos médecins - même un dentiste ou un gynécologue
- Portez un bracelet d’alerte médicale indiquant votre antécédent de SJS/TEN
Et surtout : ne confondez pas une éruption bénigne avec un SJS. La plupart des éruptions sont inoffensives. Mais si vous avez de la fièvre, des cloques, des ulcères dans la bouche ou les yeux - c’est une urgence. Pas une consultation classique. Une urgence.
Que faire si vous pensez en avoir ?
Voici ce qu’il faut faire immédiatement :
- Arrêtez tout nouveau médicament pris ces dernières semaines
- Ne prenez pas de médicaments en vente libre (aspirine, paracétamol, anti-inflammatoires) - ils peuvent aggraver
- Ne tentez pas de vous soigner vous-même
- Allez aux urgences d’un hôpital - pas à un médecin généraliste
- Apportez la liste de tous vos médicaments, y compris les compléments
Plus vous êtes pris en charge tôt, plus vos chances de survie augmentent. La mortalité est de 5 % pour le SJS, mais elle monte à plus de 30 % pour le TEN. Et chaque heure perdue diminue vos chances.
Le syndrome de Stevens-Johnson est-il une allergie ?
Non, ce n’est pas une allergie classique. Dans une allergie, le système immunitaire réagit de façon exagérée à une substance. Dans le SJS/TEN, les cellules de la peau sont détruites par un mécanisme différent, souvent lié à une réponse cellulaire anormale. Les tests allergiques habituels (prick test, IgE) ne détectent pas le risque. C’est pourquoi il est si difficile de prédire cette réaction.
Peut-on guérir complètement du syndrome de Stevens-Johnson ?
La peau peut se régénérer, mais les séquelles sont souvent permanentes. Les lésions oculaires, les cicatrices génitales, les problèmes de muqueuse buccale ou œsophagienne ne disparaissent pas spontanément. Même les ongles ou les cheveux peuvent ne pas repousser normalement. Le « guérir » signifie survivre, pas retrouver un état antérieur. Un suivi à vie est nécessaire.
Pourquoi les ophtalmologistes sont-ils indispensables après un SJS ?
Les yeux sont souvent touchés dès les premiers jours. Les muqueuses oculaires se détruisent, ce qui entraîne des cicatrices, des collages des paupières, des lésions de la cornée. Ces lésions progressent lentement, sans douleur, et peuvent mener à la cécité. Un examen ophtalmologique mensuel pendant au moins un an est recommandé, même si vous n’avez plus de symptômes.
Existe-t-il un test génétique pour prévenir le SJS ?
Oui, pour certains médicaments et certaines populations. Par exemple, les personnes d’origine asiatique (surtout chinoise, thaïlandaise, coréenne) qui doivent prendre la carbamazépine doivent passer un test HLA-B*15:02. Si le gène est présent, le médicament est contre-indiqué. Ce test est standard dans certains pays. En France, il n’est pas systématique, mais il peut être demandé en cas d’antécédents familiaux ou d’origine à risque.
Les médicaments naturels ou homéopathiques peuvent-ils causer un SJS ?
Oui. Les réactions graves ne sont pas réservées aux médicaments synthétiques. Des plantes comme l’Echinacea, certains compléments alimentaires, ou des préparations homéopathiques contenant des substances actives (même à très faible dose) ont été impliquées dans des cas de SJS. La cause n’est pas la « chimie » du médicament, mais sa capacité à déclencher une réaction cutanée extrême chez certaines personnes. Toute substance prise de manière régulière peut être en cause.
Laisser des commentaires